
Infarctus. Dépliant de la FFC datant de 2004
L’infarctus manifestation la plus grave de la maladie coronarienne est lié à une obstruction d’une des coronaires, artères qui revascularisent le cœur. Il atteint 120 000 personnes par en France. Cette urgence doit être prise en charge le plus vite possible en appelant le 15. https://www.fedecardio.org/Les-maladies-cardio-vasculaires/Les-pathologies-cardio-vasculaires/linfarctus-du-myocarde
La maladie était beaucoup plus rare chez les femmes jeunes en 1978.
La présentation s’appuie sur une lettre médicale d’une malade fictive rédigée selon les préconisations actuelles, permettant de montrer les progrès réalisés depuis 1978. Pour ne pas allonger le texte, la lettre de 1978 est en annexe : Mme X, lettre du 1er février 1978 Mme X, lettre du 1er février 1978.
Voici donc l’histoire de Mme X
Elle est résumée dans sa lettre de sortie. Dans cette lettre les gestes médicaux et les traitements ont été mis en gras.
« Mme X née le 26 mars 1975 a été hospitalisée du 1er au 6 février 2020 pour un infarctus avec une douleur thoracique ayant débuté à 3 h du matin.
Prise en charge à 3 h 30 par le SMUR de Saint-Dié, elle a bénéficié pendant son transfert immédiat vers une salle de coronarographie à Nancy d’une injection d’aspirine et d’une prise de Brilique.
La coronarographie faite par voie radiale 2 h 30 après le début des symptômes a montré une obstruction de l’inter-ventriculaire antérieure moyenne [artère principale du cœur] traitée par angioplastie [= dilatation] et mise en place d’un stent actif. […].
Le traitement plaquettaire a été poursuivi, associé à un béta bloquant (Aténolol), à une statine (Simvastatine) et à un Inhibiteur de l’Enzyme de Conversion (Ramipril).
Elle a été levée dès le premier jour.
Elle est revenue au CH de Saint-Dié le 4 février.
L’échographie bidimensionnelle montre une légère hypokinésie [= diminution de la contractilité] de la paroi antérieure.
Le Holter rythmique est normal.
Le traitement comporte : Kardégic, Brilique 2/j, Simvastatine 20 mg, Ramipril 5 mg et Aténolol 100 mg.
La réadaptation de phase 2 débutera le 7 février en ambulatoire. »
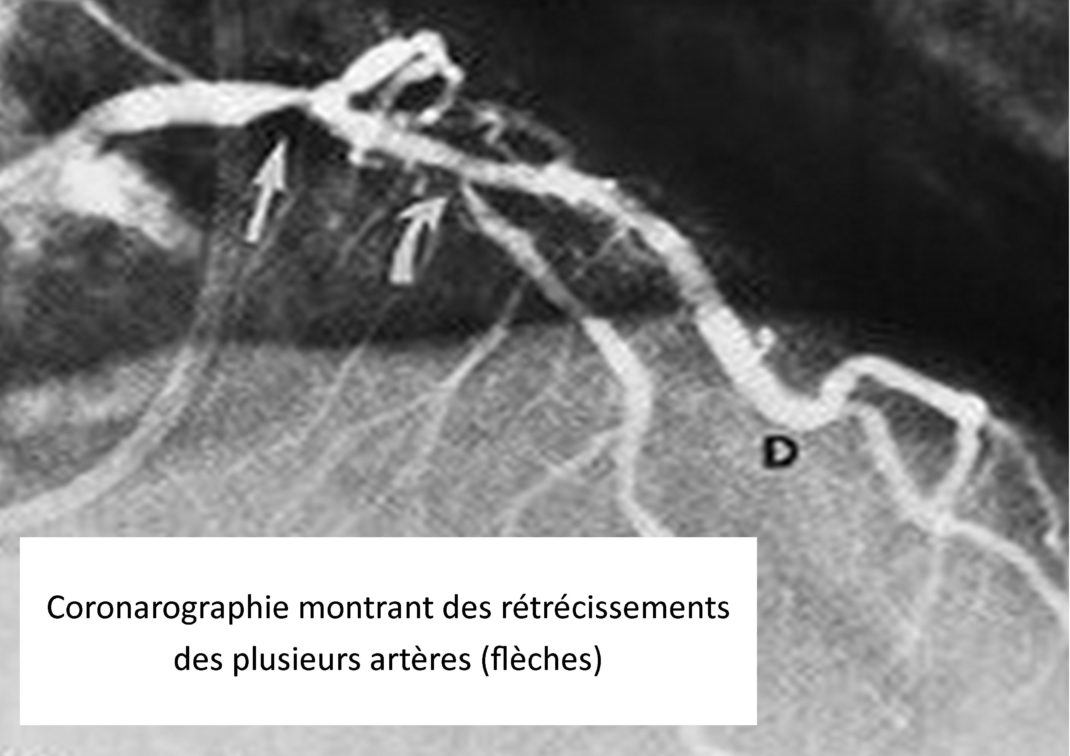
La coronarographie est l’examen clé de la prise en charge de l’infarctus. Elle permet de désobstruer l’artère responsable
Quelle aurait été la prise en charge de Mme X en 1978 ?
En reprenant la lettre précédente, voici ce qui se serait passé en 1978.
Au lieu d’appeler rapidement le 15, Mme X aurait attendu le matin pour contacter son médecin. Dans les années 1980, la Fédération Française de Cardiologie a fait campagne pour inciter les personnes à appeler le 15 en cas de douleur thoracique prolongée. Les heures ainsi gagnées ont permis limiter la taille de l’infarctus et de sauver des vies (une part importante de la mortalité était due à des arrêt cardiaques par fibrillation ventriculaire, traités grâce aux défibrillateurs des véhicules de secours ou prévenus par l’utilisation précoce des béta-bloquants (Atenolol).
Madame X n’aurait pas eu de traitement anti-plaquettaire (Aspirine et Brilique). Elle aurait été hospitalisée en soins intensifs à Saint-Dié où elle aurait reçu de l’héparine (anticoagulant), de la Xylocaine (anesthésique ayant des propriétés antiarythmiques).
Elle n’aurait pas eu de désobstruction précoce de sa coronaire (ni de stent). De ce fait, elle aurait eu une atteinte importante de la contraction du ventricule gauche avec des complications possibles : fibrillation ventriculaire et œdème pulmonaire, traité par Lasilix (les génériques n’existaient pas encore) et trinitrine.
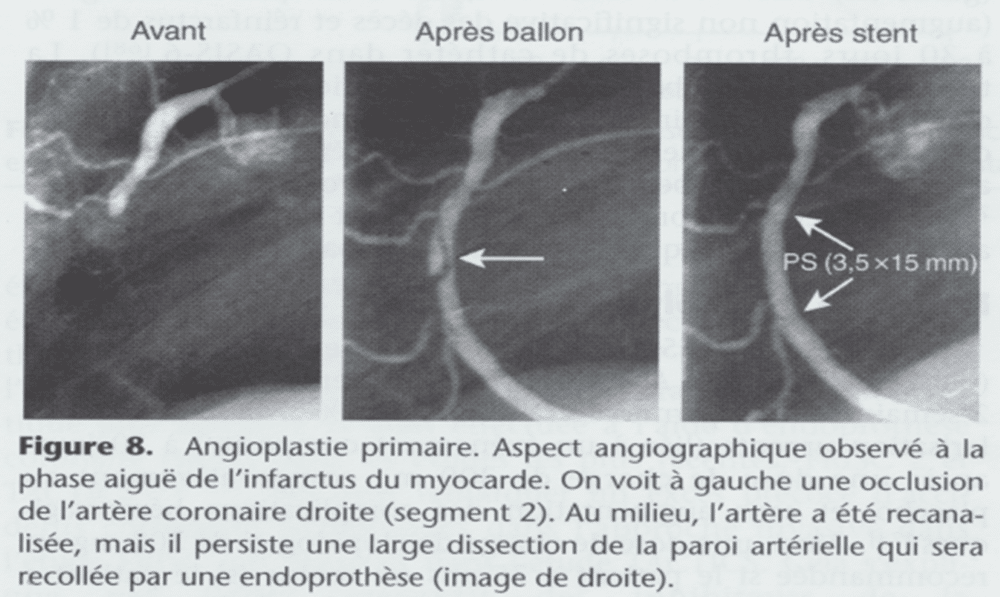
Dilatation suivie de la mise en place d’un stent sur la coronaire droite
Après un lever au 4-5ème jour, elle serait sortie des soins intensifs vers le 6. La coronarographie aurait eu lieu vers le 15.
Mme X serait rentrée à son domicile trois semaines après l’infarctus. Elle n’aurait eu aucun des traitements prescrits de nos jours :
- L’aspirine (Kardégic) et l’Aténolol (bétabloquant) n’étaient pas encore utilisés dans cette indication.
- Quant aux autres, ils n’existaient pas (Brilique, Simvastatine, Ramipril).
- Du fait de l’insuffisance cardiaque, elle aurait reçu un diurétique et un dérivé de la trinitrine.
De quels progrès Mme X a-t’elle bénéficié?
Les médicaments
Les béta-bloquants (Aténolol et autres produits dont le nom se termine en « olol ») ont été préconisés à la phase aiguë à la suite de l’étude ISIS 1 publiée en 1986.
L’aspirine a montré son efficacité dans l’étude ISIS 2 en 1988.
La désobstruction de l’artère bouchée par un ballonnet avait été précédée par l’utilisation de médicaments thrombolytiques (qui dissolvent le caillot responsable) à la suite de cette même étude ISIS 2.

Dans ce dépliant sur l’infarctus datant de 1988, la FFC explique le traitement thrombolytique
L’association à un autre anti-plaquetteaire date de 1986 avec le Ticlid. D’autres produits sont ensuite été utilisés : Plavix (Clopidogrel) puis Efient et Brilique.
Les statines ont montré leur intérêt dans la maladie coronarienne depuis l’étude 4 S (avec la simvastatine) publiée en 1994.
Les IEC (Inhibiteurs de l’Enzyme de Conversion, dont le nom se termine en « pril ») ont montré le leur en 1992 (étude SAVE avec le Captopril).
Ceci a conduit à l’acronyme BASIC qui permet de mémoriser les médicaments à prescrire à une personne venant de faire un infarctus : Béta-bloquant, Anti-plaquettaire, Statine, Inhibiteur de l’enzyme de conversion et Correction des facteurs de risque associée à la réadaptation.
Les progrès de la coronarographie
La coronarographie mise au point à la fin des années 1960 était pratiquée jusque dans les années 1980, 10 à 15 jours après un infarctus.
L’angioplastie mise au point en 1977 par Andréas Grüntzig (Zurich). En France, les premières dilatations ont réalisées à Paris, Toulouse et Nancy-Brabois (Pr François Cherrier).
La première mise en place de stent chez l’homme a été faite par Jacques Puel à Toulouse le 23 mars 1986. Sa réalisation à la phase aiguë de l’infarctus associée date de juin 1986 (Ulrich Sigwart à Lausanne).
Viendront ensuite les stents actifs (Eduardo Sousa à Sao Paulo en décembre 1999).
A l’époque la voie d’abord était l’artère fémorale qui était ponctionnée au niveau de l’aine, ce qui nécessitait après l’examen une immobilisation de 24 heures. Actuellement, elle se fait essentiellement par ponction de l’artère radiale au niveau du poignet, permettant un lever précoce.
Les progrès de l’échographie
Utilisant les ultrasons, elle permet de réaliser différentes coupes du cœur afin de visualiser les cavités, le mouvement et l’épaisseur de leurs parois, les valves, les flux sanguins et de mesurer la pression dans l’artère pulmonaire ou la différence de pression entre les oreillettes et les ventricules et entre les ventricules et les artères qui en sortent (pulmonaire pour le ventricule droit et aorte pour le ventricule gauche).
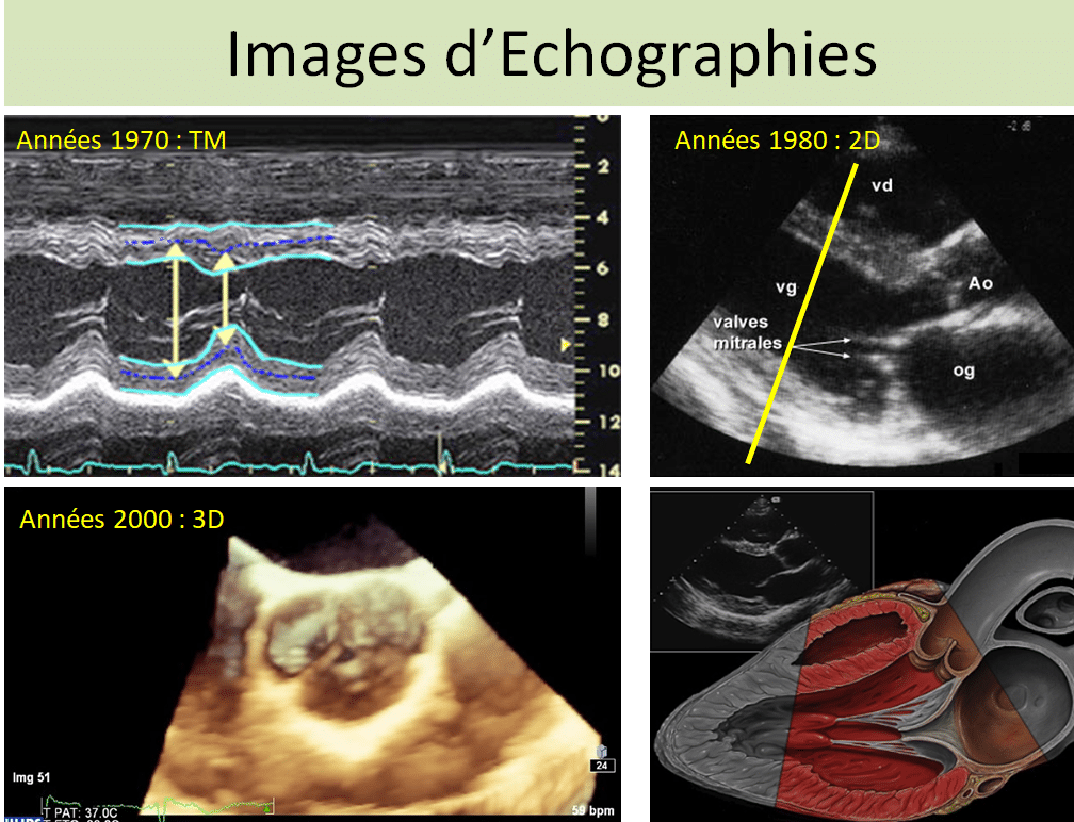
Les différents types d’échographies
Les différents types d’examens par ultrasons :
- En 1978, démocratisation de l’écho TM et apparition des premiers échographes bidimensionnels,
- Doppler continu, Doppler pulsé et le Doppler couleur : permettent l’étude des flux sanguins dans le cœur et des mesures de pressions,
- Echographie trans-œsophagienne,
- Echographie tridimensionnelle.
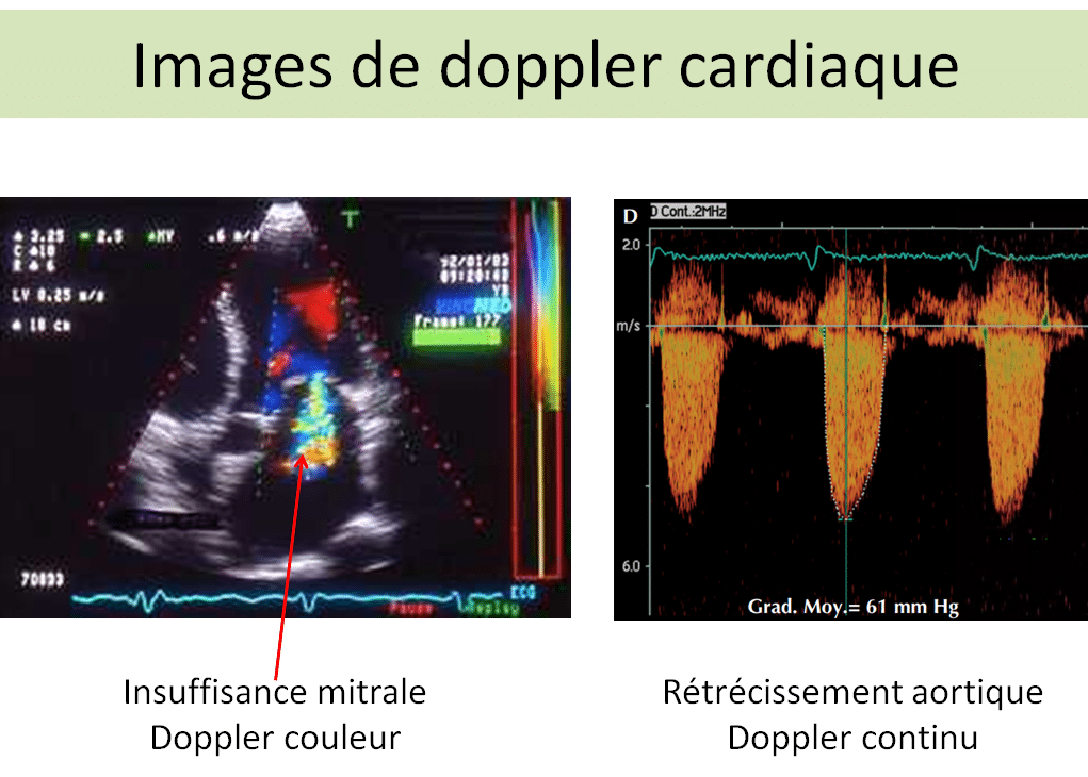
Images de Doppler cardiaque
L’évolution de l’infarctus entre 1978 et nos jours
En 1978
- Durée d’hospitalisation : 3 semaines.
- Mortalité hospitalière : 20 %.
En 2020
- Durée d’hospitalisation : en général inférieure 1 semaine.
- Mortalité hospitalière : 3-5 %.
La prise en charge a été améliorée grâce à
- un délai de prise en charge diminué par un appel rapide du 15,
- l’arrivée du SMUR qui a été médicalisé,
- un défibrillateur dans les ambulances,
- une coronarographie précoce qui permet de désobstruer l’artère des les premières heures de l’infarctus,
- un traitement médicamenteux et la réadaptation, avec le ré-entrainement à l’effort et l’éducation thérapeutique.

La réadaptation cardiaque au Centre hospitalier de Saint-Dié





 La Semaine du Cœur 2019 organisée au niveau national par la Fédération Française de Cardiologie, aura lieu du 21 au 29 septembre.
La Semaine du Cœur 2019 organisée au niveau national par la Fédération Française de Cardiologie, aura lieu du 21 au 29 septembre.
