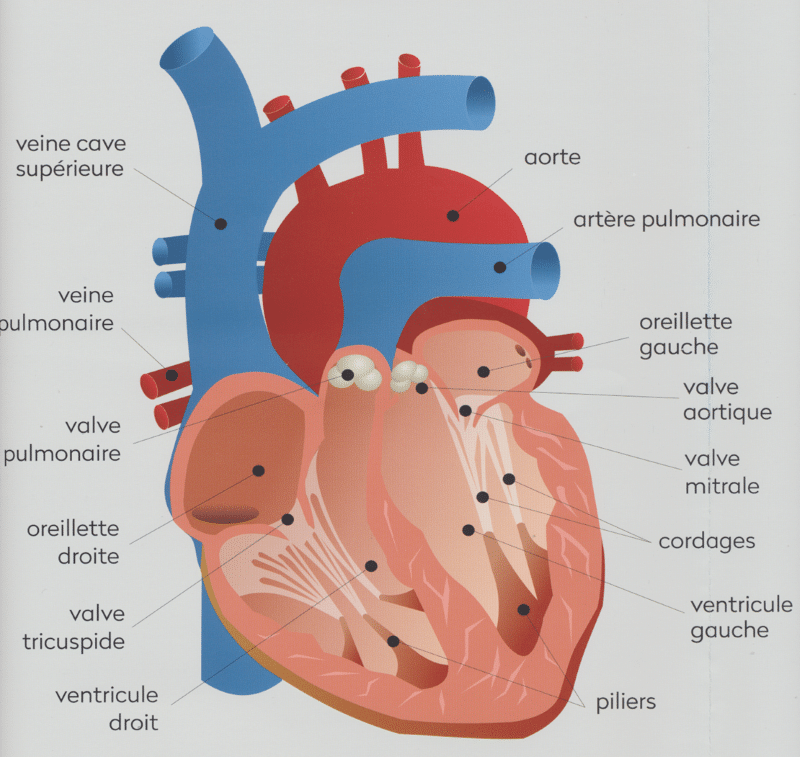
Anatomie du cœur avec les quatre valves (source : Fédération Française de Cardiologie)
Les valves cardiaques sont au nombre de 4 : deux valves auriculo-ventriculaires (entre les oreillettes et les ventricules, valve tricuspide à droite et valve mitrale à gauche) et deux valves à la sortie des ventricules (pulmonaire à la sortie du ventricule droit et aortique à la sortie du gauche).
Ce sont des “clapets” qui empêchent le sang de revenir en arrière. Ainsi, la valve aortique empêche le sang éjecté dans l’artère aorte de retourner dans le ventricule gauche.
Une valve malade peut soit avoir une fuite (on parle alors d’insuffisance valvulaire), soit mal s’ouvrir (on parle de rétrécissement). Ces anomalies peuvent concerner toutes les valves. Mais actuellement on observe essentiellement des insuffisances mitrales et des rétrécissements aortiques.
Ces maladies ont longtemps été dues au rhumatisme articulaire aigu (RAA) comme ce fut le cas pour Boris Vian. Elles étaient la conséquence d’une angine bactérienne à streptocoque. Voir notre article récent sur Boris Vian : https://coeuretsante.deodatie.fr/2020/04/24/centenaire-de-la-naissance-de-boris-vian/
Grâce au traitement antibiotique, le RAA a quasiment disparu, mais on observe toujours des atteintes valvulaires.
Les principales sont :
- celles d’origine “congénitale” : concernent toutes les valves, mais sont rares,
- les atteintes “dystrophiques” (anomalies du tissu valvulaire qui “vieilli mal”) : surtout la valve mitrale et à un degré moindre la valve aortique (dans ce cas, il y a souvent une dilatation de la partie initiale de l’aorte qu’on appelle anévrisme),
- celles d’origine “ischémiques” : donnent une insuffisance mitrale à la suite d’un infarctus, moins fréquentes actuellement,
- celles liées à une infection des valves (endocardite),
- et surtout les atteintes dégénératives : essentiellement rétrécissement aortique par calcification due au vieillissement ; ce sera l’exemple décrit dans cet article.
Comme dans l’article sur l’infarctus, la présentation s’appuiera sur la lettre médicale d’un malade fictif, rédigée selon les préconisations actuelles et qui permettra de montrer les progrès réalisés depuis 1978.
Voici donc l’histoire de M. X
Elle est résumée dans sa lettre de sortie de l’hôpital. Les gestes médicaux et les traitements ont été mis en gras.
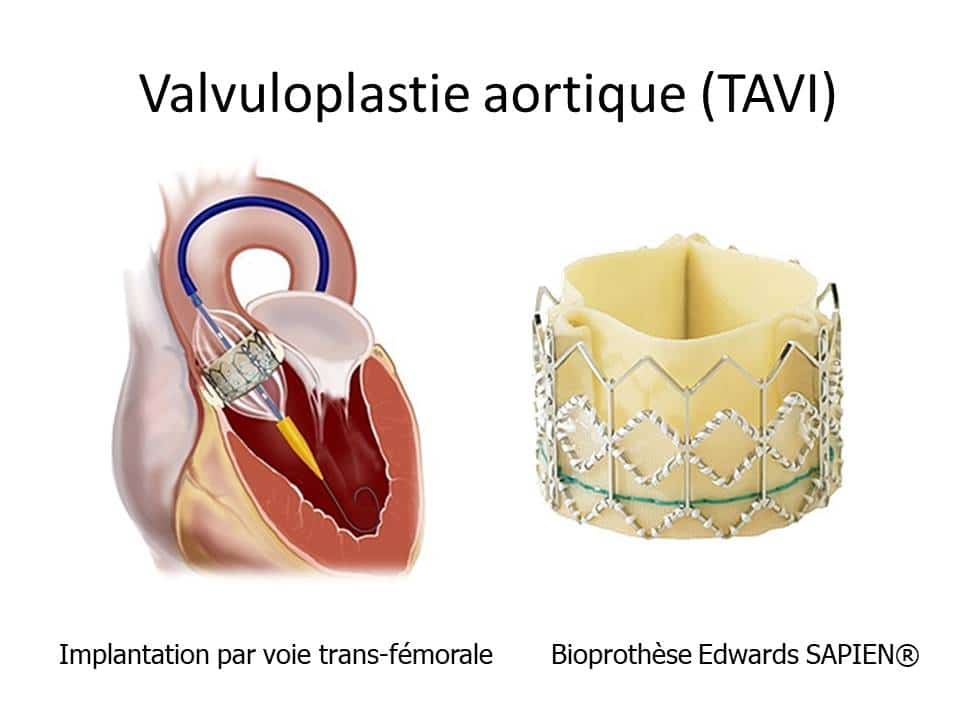
TAVI : implantation d’une endoprothèse aortique par voie fémorale
“M. X âgé de 85 ans vient de terminer sa réadaptation cardiaque à l’issue de son remplacement valvulaire aortique par TAVI, pour rétrécissement aortique calcifié serré, diagnostiqué par écho-doppler cardiaque.
En préopératoire l’écho-doppler vasculaire n’avait pas montré d’atteinte des carotides et l’angiographie ne retrouvait pas de lésion des coronaires.
Des troubles de la conduction auriculo-ventriculaire, ont conduit à l’implantation d’un stimulateur cardiaque double chambre à fréquence asservie.
Il présente par ailleurs une hypertension artérielle.
Son traitement de sortie comporte :
- Préviscan 1/2 comprimé un jour sur deux et 3/4 le lendemain avec un INR ce jour à 2,65. Ce traitement est à poursuivre jusqu’au troisième mois post-opératoire puis à relayer par Kardégic),
- Lisinopril 20,
- Aténolol 50,
- Lercanidipine 10“.
Quelle aurait été la prise en charge de M. X en 1978 ?
A l’époque, il n’ aurait pas eu de prothèse valvulaire : son l’âge, contre indiquait alors la chirurgie à cœur ouvert.
Il aurait eu un stimulateur cardiaque avec deux sondes (oreillette et ventricule droits) mais non “asservi” à l’effort.
Son traitement pour hypertension artérielle aurait comporté : Avlocardyl, Aldomet.
De quels progrès M. X a-t’il bénéficié?
Les progrès de la chirurgie cardiaque
- la dilatation de la valve par ballonnet inventée en 1985 par le Pr Alain Cribier de Rouen, mais son bénéfice n’était que temporaire,
- le TAVI qui l’a remplacé (en anglais : Trans Aortic Valve Implantation ou mise en place d’une endo-prothése aortique), également inventé par Alain Cribier en 2002.
Ces techniques ont permis des interventions à plus de 80 ans.
Le TAVI est réalisé classiquement selon deux voie d’abord :
- en passant par l’artère fémorale avec une technique rappelant celle de la mise en place des stents dans les coronaires;
- ou lors d’une chirurgie à thorax fermé avec un abord de la pointe du cœur par une incision thoracique sous le sein gauche (voie apicale).
Plus récemment d’autres voies d’abord ont été proposées :
- la voie sous-clavière qui nécessite un abord chirurgical;
- la voie carotidienne qui se fait par la carotide primitive gauche, après une courte incision cervicale (Lille, 2010);
- la voie aortique qui est faite par un chirurgien cardiaque, sous anesthésie générale et qui nécessite une mini-thoracotomie;
- la voie transcavale qui consiste à passer par la veine fémorale droite, à monter un cathéter dans la veine cave inférieure et à ponctionner sous scopie la veine cave et l’aorte abdominale dans une zone repérée par un scanner réalisé avant la procédure.
Voir notre article de 2018 : https://coeuretsante.deodatie.fr/2018/09/27/la-soit-disant-operation-a-coeur-ouvert-sous-hypnose/
Les progrès de la stimulation cardiaque
Un stimulateur cardiaque (1ère implantation en 1958) est indiqué lorsque l’influx électrique qui permet la contraction du cœur ne se transmet plus (ou mal) des oreillettes vers les ventricules. Les premiers avaient à une fréquence fixe à 70/min. Ils étaient reliés à une seule sonde implantée dans le ventricule droit (boitier dit “simple chambre”, le mot chambre désignant une cavité cardiaque). En 1963, sont apparus les stimulateurs “double chambre”, avec une deuxième sonde dans l’oreillette droite.
Schéma d’une stimulation cardiaque avec une seule sonde dans le ventricule droit (source : brochure de la Fédération Française de Cardiologie, 2001)
En 1985, sont apparus des boîtiers avec “asservissement”, c’est à dire accélérant le cœur à l’effort grâce à un capteur d’activité. Actuellement on se sert aussi d’un deuxième capteur analysant la respiration, pour adapter la fréquence cardiaque à l’effort.
Enfin en 1993 apparaissent les stimulateurs triple chambre indiqués dans certaines situations d’insuffisance cardiaque (Serge Cazeau et Jean-Claude Daubert, Rennes).
La stimulation triple chambre permet de “resynchroniser” les deux ventricules (source : revue Cœur et Santé N°157 de septembre-octobre 2006)
Les progrès de l’échographie
Les progrès de l’imagerie bidimensionnelle et du doppler permettent une étude précise des valves et on peut se passer du cathétérisme cardiaque qui consistait à monter des sondes dans le cœur pour y mesurer les pressions.
Dans le cas de M. X, grâce au doppler, on a pu préciser la sévérité du rétrécissement aortique en mesurant la différence de pression entre le ventricule gauche et l’aorte. Plus elle est importante, plus l’atteinte est sévère. Dans l’image ci-dessous, le gradient est mesuré à 61 mm de mercure. Il faut remplacer la valve s’il dépasse 50 mm.
Mesure de la sévérité du rétrécissement aortique par un doppler continu au cours d’une échographie cardiaque
En préopératoire, l’écho-doppler artériel permet de bien visualiser les carotides et si nécessaire de proposer une chirurgie artérielle avant la mise en place de la prothèse valvulaire.
Les médicaments
En 1978, le traitement de sortie aurait comporté : Avlocardyl (un béta-bloquant) et Aldomet (un hypotenseur central) qui ne sont plus utilisés actuellement, sauf pour l’Aldomet (dans l’hypertension de la femme enceinte).
Le traitement actuel de l’hypertension fait d’abord appel à des inhibiteurs calciques (dont le nom se termine par “dipine”, plus le diltiazem et le vérapamil) ou à des IEC (Inhibiteurs de l’Enzyme de Conversion dont le nom se termine en “pril”) ou à des sartans (dont le nom se termine par “sartan”. Tous ces médicaments n’existaient pas en 1978.
La prise en charge a été améliorée grâce
- au progrès de l’échodoppler cardiaque et vasculaire,
- au remplacement valvulaire par TAVI,
- au progrès de la stimulation cardiaque,
- au traitement médicamenteux de l’hypertension artérielle,
- et la réadaptation, avec le ré-entrainement à l’effort et l’éducation thérapeutique.